Die Ursachen des Schlaganfalls bei Kindern sind komplexer als bei Erwachsenen und intensive Bemühungen unter Einbeziehung von Experten sind notwendig, um die Ursachen und damit auch häufig das Risiko für Rückfälle identifizieren und benennen zu können.
Die klassischen Risikofaktoren bei Erwachsenen, wie etwa Bluthochdruck, Übergewicht, erhöhte Blutfette, etc., spielen bei Kindern praktisch keine Rolle.
Bei intensiven Bemühungen wird bei > 50% der Kinder eine oder sogar mehrere Ursachen für den Schlaganfall zu identifizieren sein.
Dies kann von immenser Bedeutung für die weitere Therapie und Vorhersage von Rückfallwahrscheinlichkeiten sein.
Die International Pediatric Stroke Study hat folgende Kategorien unterschieden:
Arteriopathien |
Kardiogene Ursachen |
Chronische, systemische Krankheiten |
Thrombophilie |
Akute, systemische Erkrankungen |
"Chronic head and neck disorders " |
"Acute head and neck disorders " |
Risikofaktoren für Artheriossklerose im Erwachsenenalter (spielt sicher eine untergeordnete Rolle) |
Auf die wichtigsten Gruppen von Ursachen soll etwas ausführlicher eingegangen werden.
Cerebrale Arteriopathien
Diese Gruppe von noch nicht gut verstandenen Erkrankungen spielt vermutlich eine herausragende Rolle bei kindlichen Schlaganfällen. Gleichzeitig ist aber auch zu erkennen, dass die Diagnostik diesbezüglich vor allem auch in Deutschland und der Schweiz lange eine zu geringe Rolle spielt.
Das ist insofern bedenklich, als dass erstens vermutet wird, dass Arteriopathien ca. 50% aller kindlichen Schlaganfälle zugrunde liegen. Zudem scheint nach heutigem Wissensstand das Rückfallrisiko in dieser Patientengruppe besonders hoch zu sein.
Es werden folgende Arteriopathien unterschieden:
(A) Transient Cerebral Arteriopathy (TCA) (früher auch FCA, wobei F=focal, genannt oder auch den ZNS Vaskulitiven zugeordnet)
(B) Moyamoya
(C) Fibromuscular Dysplasia
(D) Dissection
(E) Vasculitis
(F) Congenital Arteriopathies
Es würde den Rahmen dieser Darstellung sprengen auf diese Gruppen von Arteriopathien im Detail einzugehen.
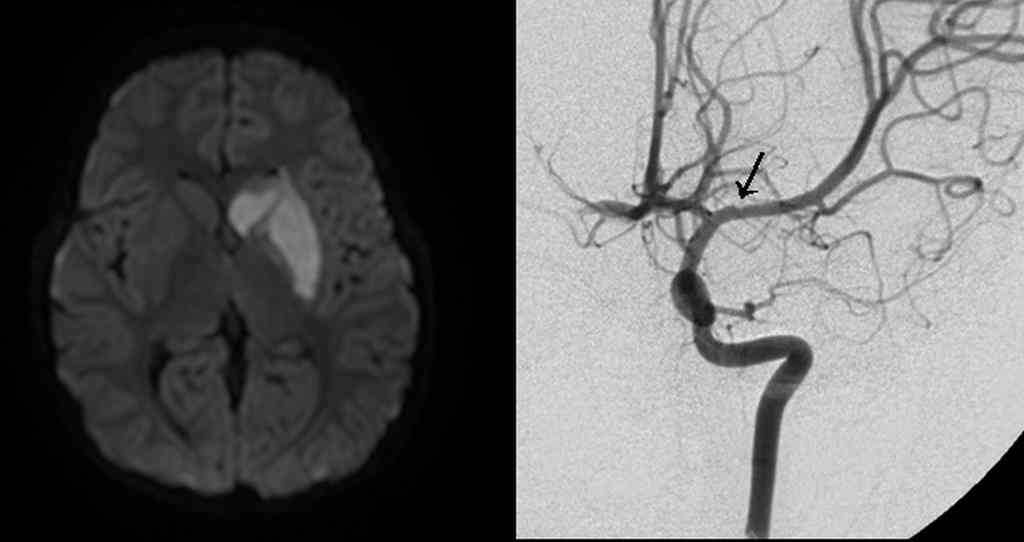
Wichtig ist, dass für alle diese Arteriopathien die Bildgebung eine herausragende Rolle spielt. (MR-Angiographie, Konventionelle Angiographie, CT-Angiographie, neuere MRT Methoden wie ASL, CVR, ...). Bei diagnostischen Unsicherheiten ist Expertenrat einzuholen.
Wichtig ist, dass einige häufigere Infektionen wie z.B. die Windpocken mit kindlichen Schlaganfällen assoziiert sind. Auch eine Meningitis stellt ein Risikofaktor für kindliche Schlaganfälle dar.
Nicht selten finden sich dann Arteriopathien als wahrscheinliche Ursache der Gefässverschlüsse.
Internationale Studien zur weiteren Klärung dieser Zusammenhänge auch für andere Infektionen laufen derzeit unter dem Dach der IPSS (International Pediatrics Stroke Study).
Kardiogener Schlaganfall (Herzfehler, Herzerkrankung bzw. deren Diagnostik und/oder Therapie als Ursache)
Kindliche Herzfehler und Herzerkrankungen stellen einen wichtigen Risikofaktor für Schlaganfälle bei Kindern dar. Ca. 1/3 aller kindlichen Schlaganfälle sind "kardiogen". Insbesondere "embolische" Schlaganfälle spielen hier eine Rolle, als Blutgerinnsel, die aufgrund der Herzerkrankungen selbst oder diagnostischer bzw. therapeutischer Prozeduren in Hirngefässe geleitet werden und diese verschliessen.
Zu nennen sind neben der Herzchirurgie als Risikofaktor allgemein, der Herzkatheter, die sogenannte ECMO (extracorporeal membrane oxygenation) und die "ventricular assist device" (VAD). Eine Dunkelziffer ist aber anzunehmen, da zerebrale Bildgebung mittels CT oder MRT kein Standard bei "Herzkindern" ist und kardiogene Schlaganfälle nicht selten asymptomatisch ablaufen oder aufgrund des allgemein schlechten Zustandes der betroffenen Kinder nicht erkannt werden.
Immer wenn verschiedene arterielle Territorien im Gehirn betroffen sind, muss an eine kardiogene/embolische Ursache gedacht werden.
Allerdings ist in den meisten Fällen von kardiogenem Schlaganfall der Herzfehler bereits vorher bekannt.
Thrombophilie
Angeborene oder erworbene Neigungen zu Thrombosen (= Thrombophilie) werden bei bis zu 50% der Kinderschlaganfälle gefunden. Allerdings ist weiterhin unklar und teilweise auch kontrovers, wie hoch die Bedeutung der gefundenen Thrombophilien wirklich ist. Thrombophilien können eine Schlaganfallneigung bedeuten, es ist aber vielfach davon auszugehen, dass weitere Auslöser eine Rolle spielen. Wahrscheinlich kommen nur seltene bzw. sehr gravierende Formen von Thrombophilien als alleinige Ursache von Kinderschlaganfällen in Frage.
Thrombophilien stellen aber ein Risikofaktor für Rückfälle dar und sind daher wichtig für langfristige Therapieentscheidungen. Die Thrombophilie-Diagnostik und Interpretation ist NICHT banal und sollte daher in spezialisierten Zentren erfolgen.
Genetik und Schlaganfall
Die Rolle genetischer Risikofaktoren ist derzeit Inhalt intensiver Forschungsbemühungen. Aufgrund der relativen Seltenheit von Kinderschlaganfällen, sind Ergebnisse aber nur durch intensive, internationale Kooperationen von Kinderschlaganfallexperten zu erreichen!
Es ist bekannt, dass bestimmte genetische Syndrome mit Schlaganfällen assoziiert sind: z.B. Neurofibromatosis Type 1, PHACES, Alagille, Down-Syndrom, Williams-Syndrom, Moyamoya.
Zudem sind einige Gendefekte gefunden worden, die zu Schlaganfällen prädisponieren (COL4A1, ACTA2, RNF213 bei Moyamoya). Zum Teil lassen bestimmte MRT-Muster an diese Formen der Schlaganfälle denken.
Zusätzlich gibt es einige Stoffwechselkrankheiten, bei denen ein erhöhtes Risiko für Schlaganfälle besteht, insbesondere die Homocystinurie und bestimmte Mitochondiopathien.
Symptome
Die Symptomatik des kindlichen Schlaganfalls ist abhängig vom Alter des betroffenen Kindes und der Lokalisation der Hirnschädigung.
Häufige Symptome sind:
1) Aus Mallik et al.
|
< 1 year |
1-5 years |
6-10 years |
11-15 years |
fokale Symptome |
75% |
89% |
70% |
91% |
Hemiparese |
69% |
85% |
60% |
52% |
Facialis-schwäche |
25% |
47% |
40% |
39% |
Sprachs-störung |
13% |
32% |
40% |
48% |
Diffuse Symptome |
63% |
47% |
100% |
74% |
Decreased conscious level |
60% |
36% |
50% |
39% |
Kopfschmerzen |
0% |
13% |
50% |
52% |
Krampanfälle |
75% |
26% |
20% |
9% |
Leider ist die Symptomatik nicht selten so unspezifisch, dass nicht unmittelbar an einen kindlichen Schlaganfall gedacht wird.
Diagnostik
WICHTIG: Wenn möglich, ist die MRT Untersuchung einem CT vorzuziehen.
|
Vor- und Nachteile bestimmter Bildgebungsmethoden
MRT/Kernspintomographie |
Computed Tomography (CT) |
Less widely available |
Widespread access |
Extended acquisition time, sedation may be needed |
Very fast acquisition speed |
No radiation |
Uses ionizing radiation |
Diffusion-weighted imaging highly sensitive and specific for early stroke |
Misses stroke diagnosis in the majority of children |
Gradient-echo imaging sensitive for detection of haemorrhage |
Highly sensitive for detection of acute haemorrhage |
MR angiography (TOF) does not require contrast |
CT angiography requires intravenous contrast |
TOF angiography is prone to flow artifacts |
CT angiography provides more accurate anatomic illustration of cerebral arterial system |
Susceptibility weighted images provide valuable information about cerebral venous system |
Imaging of cerebral venous system requires contrast |
Mismatch studies (core vs. penumbra) usually not available in pediatric centers |
Mismatch studies (core vs. penumbra) usually not available in pediatric centers |
In besonderen Fällen kann weitergehende spezielle bildgebende Diagnostik notwendig werden (konventionelle Angiographie, spezielle MRT-Methoden, wie etwas "vessel wall imaging", etc.). Die Entscheidung darüber sollte von einem interdisziplinären Team, das über Erfahrung in der Betreuung von Kinderschlaganfällen verfügt, erfolgen!
Differentialdiagnostik
Mehr noch als bei Erwachsenen ist an sogenannte "stroke mimics" zu denken, also Krankheitsbilder oder Zustände, die durch die klinische Präsentation zwar dem Schlaganfall ähnlich sind, aber letztlich ganz andere Ursachen haben.
Die wichtigsten sind in der folgenden Tabelle zusammengefasst. Im Rahmen der ersten Diagnostik bei noch unklarer Ursache, ist der Ausschluss dieser "stroke mimics" sehr wichtig.
Migräne |
Funktionelle Störungen |
Krampfanfälle |
postiktale Lähmung |
ADEM |
Cerebellitis |
Tumor |
PRES* |
Intoxication |
Intracranialer Abscess |
AVM |
Idiopathic intracranial hypertension |
Periodic hypertensive episodes |
Metabolic stroke |
Subdural empyema |
Moyamoya |
Therapie
Therapie: TIME IS BRAIN! Dies gilt auch bei Kindern!
|
Die wichtigste Devise bei der Behandlung von Schlaganfällen im Kindesalter ist wie bei Erwachsenen, keine Zeit zu verlieren. Kinderschlaganfälle sind schon bei Verdacht immer ein akuter Notfall und bedürfen schnellen Handelns.
Gleichzeitig gilt aber auch der in der Kinderheilkunde so wichtige Grundsatz: "primum nihil nocere" oder englisch "first do no harm"
Therapie:
"primum nihil nocere"
englisch "first do no harm" |
Nicht alles was möglich ist, ist auch richtig. Nicht alles, was bei Erwachsenen Standard ist, ist auch bei Kindern Standard.
Daher sollte bei allen Therapieentscheidungen im Kindesalter immer ein Pädiater/Neuropädiater
mit besonderer Expertise auf dem Gebiet des Kinderschlaganfalls hinzugezogen werden!
Es gibt weltweit keine komplette Übereinstimmung, welche Therapie optimal ist. Einige Kliniken werden hausinterne Leitlinien haben. Häufig sind es Einzelfallentscheidungen und mehr noch als bei der Diagnostik gilt auch bei der Therapie, dass immer Kinderschlaganfallexperten in die Entscheidungen einbezogen werden sollten!
Eine sogenannte Lysetherapie wird bei Kindern nicht ausserhalb von Studien empfohlen. Nicht zuletzt werden Kinder in den seltensten Fällen früh genug in einem Zentrum vorgestellt, indem eine Lyse durchgeführt werden kann. Verzögerung der Diagnosestellung von >24 h sind keine Seltenheit. Zu diesem Zeitpunkt ist eine Lysetherapie nicht mehr möglich und es geht primär darum weitere Schlaganfälle zu verhindern und die sogenannte "Neuroprotektion" konsequent durchzuführen.. Heparin und Aspirin spielen bei der Sekundäreprävention die wichtigste Rolle. Zur Neuroprotektion, also dem Schutz des Gehirns vor zusätzlichen, vermeidbaren Schäden besteht aus: Kontrolle der Temperatur, Kontrolle des Blutdrucks, Therapie/Vorbeugung von Krampfanfällen, etc..
Die Aufnahme auf eine Kinder-Intensivstation sollte Standard sein!
Beispiele für Leitlinien zur Kinderschlaganfalltherapie sind online verfügbar:
Universitätsspital Bern (Berner Stroke Center. Enthält spezifische Empfehlungen auch für das Kindesalter)
Chest Guidelines
AHA Guidelines
Besonders erwähnt werden muss auch, dass die Frührehabilitation von Kindern nach Schlaganfällen eine herausragende Rolle spielt.
Die Erholung innerhalb der ersten Wochen nach kindlichem Schlaganfall ist immer wieder dramatisch positiv!
Prognose
Während vor Jahren noch die Idee vorherrschte, dass das unreife Gehirn Schädigungen durch einen Schlaganfall besser kompensieren kann als ein ausgewachsenes Gehirn, deuten jüngere Studien daraufhin, dass langfristige Herausforderungen in unterschiedlichen Bereichen der Entwicklung häufiger sind, als früher angenommen. Allerdings ist es hier wichtig unterschiedliche Altersgruppen getrennt zu betrachten.
Nicht zuletzt auch deshalb haben sich in Nordamerika Spezialzentren entwickelt, die Kinder bis zum Alter von 18 Jahren regelmässig zu Kontrolluntersuchungen sehen, um die Diagnostik und Therapie zu optimieren und Probleme in der Neurologie (wie etwa Lähmungen, Spastik, etc.) und Entwicklung (Sprache, Lernen, ADHS, ...) frühzeitig diagnostizieren zu können und entsprechende Förderung einzuleiten oder zu verbessern.
Ausblick
Besonders in Canada/USA und Australien besteht heute ein breites Netz von hoch-spezialisierten Kinderschlaganfall-Zentren, die häufig eine sehr hohe Zahl von Patienten betreuen und über gute finanzielle Ressourcen verfügen, um eine optimale Patientenversorgung sicher zu stellen. Aber auch über kontinuierliche wissenschaftliche Arbeit den kindlichen Schlaganfall besser zu verstehen und hoffentlich die Therapie betroffener Kinder immer weiter zu optimieren. Dabei ist die interdisziplinäre Zusammenarbeit ein sehr wichtiges Qualitätskriterium.
Leider ist die diesbezügliche Infrastruktur in Deutschland noch nicht optimal. Hoffnung macht allerdings, dass inzwischen mehrere Zentren in Deutschland sich dem kindlichen Schlaganfall annehmen (Münster; PD Dr. Sträter; München/Vogtareuth, Fr. Dr. Gerstl , Düsseldorf/Meerbusch; Kiel, Prof. Nowak-Göttl).
Das Ziel muss dabei letztlich sein, dem amerikanischen Vorbild zu folgen und hoch spezialisierte Zentren aufzubauen, die durch Patientenversorung, Forschung und Ausbildung von Nachwuchs dafür sorgen, dass langfristig die Betreuung dieser Kinder optimiert werden kann.
Das Toronto-Modell
Das Kinderschlaganfall-Programm in Toronto hat weltweit Vorbildcharakter.
Unter Leitung von Fr. Prof. Gabrielle deVeber wurde bereits vor 20 Jahren als ein echtes, weltweites Pionierprojekt, eine Kinderschlaganfallklinik aufgebaut. Heute ist dies weiterhin eine der grössten Kinderschlaganfallabteilungen der Welt.
4 Professorinnen und Professoren leiten das Programm klinisch und wissenschaftlich. Zusätzlich werden regelmässig "Fellows" im Bereich Kinderschlaganfall ausgebildet. Ich habe in dieser Klinik 12 Monate mitarbeiten dürfen und eine sehr grossen Zahl von Patienten mit Kinderschlaganfall mitbetreut, an interdisziplinären Falldiskussionen teilgenommen und an wissenschaftlichen Projekten teilgenommen.
Am Hospital for Sick Children in Toronto werden pro Woche bis zu 5 akute Kinderschlaganfall-Fälle behandelt!
Alle Patienten werden interdisziplinäre betreut: Schlaganfall-Team, Notfall/Intensivmedizin, Neuroradiologie, Neurologie, Thromboseteam, Neonatologie, .... Eine grosse Kinderneurologische Rehaklinik (Holland Bloorview) betreut die Kinder in der frühen Phase nach der Entlassung.
Alle Fälle werden mehrmals wöchentlich in interdisziplinären Fallkonferenzen diskutiert und das optimale Management besprochen.
Allen betroffenen Kindern und Familien wird angeboten in die Nachsorgeambulanz zu kommen. Bis zum 18.Lebensjahr werden Patienten in der Regel 1x/Jahr wiedervorgestellt, um die Entwicklung zu beurteilen, die Therapie zu optimieren und zu klären ob weitere Untersuchungen notwendig sind.
In der Nachsorgeambulanz
werden pro Woche durchschnittlich 15 (!) Kinderschlaganfall-Patienten wiedervorgestellt.
Das bedeutet, dass in einem Jahr in Toronto bis zu
- 250 akute Kinderschlaganfall-Patienten betreut werden (neonatale Schlaganfälle, Kinder/Jugendschlaganfälle und Sinusvenenthrombosen)
- > 700 Patienten in der Nachsorge-Ambulanz betreut werden
Eine der wichtigsten Errungenschaften von Prof. deVeber und ihrem Team ist, neben der klinischen Arbeit und dem unermüdlichen Spendensammeln, der Aufbau des internationalen Netzwerks, die International Pediatric Stroke Study (IPSS). Über die IPSS werden inzwischen Daten von > 5000 Kinderschlaganfallpatienten weltweit regelmässig ausgewertet. Studienergebnisse der IPSS haben wesentlich zur Verbesserung des Verständnisses des kindlichen Schlaganfalls beigetragen.
In Deutschland gibt es hier noch sehr viel tun und es bleibt zu hoffen, dass diesbezügliche Anstrenungen im Austausch und in intensiver nationaler und internationaler Kollaboration von möglichst vielen Beteiligten Experten und Interessierten fortgeführt werden.
Literatur
Ausgewählte Fachartikel zum kindlichen Schlaganfall: folgt
Hier schon mal ein Link zu Publikationen des Schweizer Kinderschlaganfall Registers
Calgary Childhood Stroke Program
Der Autor dieser Seite
 |
Seit 1.6.2016:
Dr. med. Daniel Tibussek
Facharzt für Kinder- und Jugendmedizin, Neuropädiatrie
Gemeinschaftspraxis für Kinder- und Jugendmedizin
Drs. Brand, Kipping, Stößel, Tibussek
Bonner Str. 81 a
53757 Sankt Augustin
http://kinderarzt4u.de/
Email: daniel.tibussek@gmx.net
Lebenslauf
|
10/2014-5/2016 Wissenschaftlicher Mitarbeiter, Zentrum für Kinder- und Jugendmedizin, Klinik für Allgemeine Pädiatrie. Schwerpunkt Neuropädiatrie. Universitätsklinik Düsseldorf.
8/2014-8/2017 Masterstudiengang in Genetic Epidemiology an der Erasmus University, Rotterdam. Abschluss: Master of Health Science, Genetic Epidemiology
Veröffentlichungen
Beiträge zum Thema Kinderschlaganfall :
Fachartikel:
Tibussek D, Natesirinilkul R, Sun LR, Wasserman BA, Brandão LR, deVeber G. Severe Cerebral Vasospasm and Childhood Arterial Ischemic Stroke After Intrathecal Cytarabine. Pediatrics. 2016 Jan 19.
Tibussek D, Mayatepek E, Klee D, Koy A. Post stroke hemi-dystonia in children: a neglected area of research.
Molecular and Cellular Pediatrics 2015, 2 :14
Harmsen S, Schramm D, Karenfort M, Christaras A, Euler M, Mayatepek E, Tibussek D. Presumed Arterial Gas Embolism After Breath-Hold Diving in Shallow Water. Pediatrics. 2015 Aug 10. pii: peds.2014-4095. [Epub ahead of print]
Tibussek D, Sinclair A, Yau I, Teatero S, Fittipaldi N, Richardson SE, Mayatepek E, Jahn P, Askalan R. Late onset group B streptococcal meningitis as a cause of cerebrovascular disease in infancy. J Pediatr 2015; 166:1187-1192
Buchkapitel:
Tibussek D, Shroff M, DeVeber G. Pediatric Stroke. In: Neurovascular Imaging: from Basics to Advanced Concepts.Edited by Luca Saba and Eytan Raz. Springer, New York, 2014.
Vorträge zum Thema Kinderschlaganfall:
Tibussek D, Sinclaire A, Yau I, Askalan R. Late onset group B streptococcal disease associated cerebrovascular disease in
infancy. European Stroke Conference,
Nice, France, 2014.
Tibussek D, Sinclaire A, Yau I, Jahn P, Mayatepek E, Askalan R. Late-onset Meningitis durch Gruppe-B-Streptokokken. Ursache cerebrovaskulärer Komplikationen. Jahrestagung der Gesellschaft für Neuropädiatrie, 2014, München.
Tibussek D. Schlaganfall im Kindesalter – COL4A1-Mutation
und ihre Folgen. 17. Düsseldorfer Epilepsie-Seminar, 25.10.2014.
Tibussek D. Workshop Kinderschlaganfall. Im Rahmen des SPZ-Leitertreffens NRW. Universitätskinderklinik Düsseldorf, 28.1.2015.
Tibussek D. Die Bedeutung cerebraler Arteriopathien beim kindlichen �akut ischämischen Schlaganfall. Therapieklinik Meerbusch. 29.1.2015.
Tibussek D. Stroke im Kindesalter: Kein Fall ist wie der andere. Universitätskinderklinik Essen, 30.4.2015.
Tibussek D., G. deVeber, I. Yau, A. M. Pontigon, J. Paterson, S. Laughlin.
Cortical laminar necrosis after neonatal and childhood arterial ischemic stroke. A relevant finding?
European Paediatric Neurology Society Congress 2015. 27.5.2015.
Tibussek D. Schlaganfall im Kindesalter. Gibt es das? Im Rahmen der Jubiläumsveranstaltung 10 Jahre SPZ Moers. 29.8.2015
Tibussek D. Udate Kinderschlaganfall - neue Erkenntnisse, drängende Fragen. Nikolausfortbildung der Klinik für Kinder und Jugendliche, Duisburg. 9.12.2015
Tibussek D. Langzeitprognose nach Schlaganfall im Kindesalter. Im Rahmen der Jubiläumsveranstaltung 20 Jahre SPZ der Universitätsklinik Düsseldorf. 16.1.2016
Sonstige Veröffentlichungen:
Tibussek D, Rademacher C, Caspers J, Turowski B, Schaper J, Antoch G, Klee D. Gadolinium Brain Deposition after Macrocyclic Gadolinium Administration: A Pediatric Case-Control Study. Radiology. 2017 Jun 21:161151.
Kunstreich M, Kreth JH, Oommen PT, Schaper J, Karenfort M, Aktas O, Tibussek D, Distelmaier F, Borkhardt A, Kuhlen M. Paraneoplastic limbic encephalitis with SOX1 and PCA2 antibodies and relapsing neurological symptoms in an adolescent with Hodgkin lymphoma. Eur J Paediatr Neurol. 2017 Jul;21(4):661-665.
Tibussek D, Klepper J, Korinthenberg R, Kurlemann G, Rating D, Wohlrab G, Wolff M, Schmitt B. Treatment of Infantile Spasms: Report of the Interdisciplinary Guideline Committee Coordinated by the German-Speaking Society for Neuropediatrics. Neuropediatrics. 2016 Jun;47(3):139-50.
Tibussek D, Distelmaier F, Karenfort M, Harmsen S, Klee D, Mayatepek E.Probable pseudotumor cerebri complex in 25 children. Further support of a concept. Eur J Paediatr Neurol. 2017 Mar;21(2):280-285.
Wolf NI, Vanderver A, van Spaendonk RM et al., 4H Research Group. Clinical spectrum of 4H leukodystrophy caused by POLR3A and POLR3B mutations. Neurology 2014;83:1898-905
Prestel J, Volkers P, Mentzer D, Lehmann HC, Hartung HP, Keller-Stanislawski B; GBS Study Group. Risk of Guillain-Barré syndrome following pandemic influenza A(H1N1) 2009 vaccination in Germany. Pharmacoepidemiol Drug Saf. 2014;23:1192-204
Borusiak P, Langer T, Tibussek D, Becher T, Jenke AC, Cagnoli S, Karenfort M. YouTube as a source of information for children with paroxysmal episodes. Klin Padiatr . 2013 Dec;225(7):394-7
Tibussek D , Distelmaier F. Klinik, Diagnostik und Therapie der idiopathisch intrakraniellen Hypertension im Kindesalter. Ein Update. Neuropädiatrie in Klinik und Praxis 2013 (in press).
Tibussek D, F. Distelmaier F, von Kries R, E. Mayatepek E.
Pseudotumor Cerebri in Childhood and Adolescence - Results of a Germany-wide ESPED-survey.
Der Pseudotumor cerebri im Kindes- und Jugendalter - Ergebnisse einer Deutschland-weiten ESPED-Studie.
Klin Padiatr 2013; 225(02): 81-85.
Rostasy K, Mader S, Schanda K, Huppke P, Gärtner J, Kraus V, Karenfort M, Tibussek D, Blaschek A, Bajer-Kornek B, Leitz S, Schimmel M, Di Pauli F, Berger T, Reindl M. Anti-Myelin Oligodendrocyte Glycoprotein Antibodies in Pediatric Patients With Optic Neuritis. Arch Neurol . 2012 Jun;69(6):752-6
Poretti A, Vitiello G, Hennekam RC, Arrigoni F, Bertini E, Borgatti R, Brancati F, D'Arrigo S, Faravelli F, Giordano L, Huisman TA, Iannicelli M, Kluger G, Kyllerman M, Landgren M, Lees MM, Pinelli L, Romaniello R, Scheer I, Schwarz CE, Spiegel R, Tibussek D, Valente EM, Boltshauser E. Delineation and Diagnostic Criteria of Oral-Facial-Digital Syndrome Type VI. Orphanet J Rare Dis. 2012; 11;7:4.
Tibussek D, Distelmaier F, Kummer S, von Kries R, Mayatepek E. Sedation of children during measurement of CSF opening pressure. Lack of standardisation in German children with pseudotumor cerebri. Klin Padiatr. 2012;224:40-2
Koy A, Freynhagen R, Mayatepek E, Tibussek D. Hereditary sensory and autonomic neuropathy with autonomic crises: a Turkish variant of familial dysautonomia? J Child Neurol. 2012;27:191-6.
• Mall S, Buchholz U, Tibussek D, Jurke A, an der Heiden M, Schweiger B, Diedrich S, Alpers K. A large outbreak of influenza B-associated benign acute childhood myositis in Germany, 2007/2008. Pediatr Infect Dis J
2011; 30:e142-6.
• Allen NM, Tibussek D, Borusiak P, King MD. Benign tonic downgaze of infancy.
Arch Dis Child Fetal Neonatal Ed. 2010; 95:F372.
• Kummer S, Schaper J, Mayatepek E, Tibussek D . Posterior Reversible Encephalopathy Syndrome in Early Infancy . Klin Padiatr 2010; 222:269-70.
• Tibussek D, Distelmaier F, Schneider DT, Vandemeulebroecke N, Turowski B, Messing-Juenger M, Willems PHGM, Distelmaier F, Mayatepek E Clinical spectrum of the pseudotumor cerebri complex in children . Child Nerv Syst 2010; 26:313-21.
• Tibussek D, Hübsch S, Berger K, Schaper J, Rosenbaum T, Mayatepek E. Infantile onset neurofibromatosis type 2 presenting with peripheral facial palsy, skin patches, retinal hamartoma and foot drop . Klin Padiatr. 2009;221:247-50.
• Karenfort M, Kieseier BC, Tibussek D, Schaper J, Mayatepek E. Rituximab as a highly effective treatment in a female adolescent with severe multiple sclerosis . Dev Med Child Neurol 2009; 51:159-61.
• Sabir H, Mayatepek E, Tibussek D . Rhythmische Lidbewegung beim Kauen und kongenitale Ptosis . Monatsschr Kinderheilkd 2009
Siehe auch hier
• Tibussek D , Distelmaier F, Mayatepek E. Pseudotumor cerebri (Syn.: Die pädiatrische idiopathische intrakranielle Hypertension) Symptomatik, Diagnostik, Therapie. Review. Päd (2009)
• Schmitt B, Hübner A, Klepper J, Korinthenberg R, Kurlemann G, Rating D, Tibussek D , Wohlrab G, Wolff M: Therapie der Blitz-Nick-Salaam-Epilepsie. Neuropädiatrie in Klinik und Praxis , 2009; 4: 92-116
• Sabir H, Mayatepek E, Schaper J, Tibussek D . Baby-walkers: an avoidable source of hazard. Lancet. 2008;372:2000
• Tibussek D, Rosen A, Langenbach J, Mayatepek E. Acute onset toe walking. Video documentation of "benign acute childhood myositis". Mov Disord. 2008 30;23:2104-5. Das Video dazu.
• Stienen A, Weinzierl M, Ludolph A, Tibussek D , Häusler M. Obstruction of cerebral venous sinus secondary to idiopathic intracranial hypertension . Eur J Neurol. 2008;15:1416-8.
• Distelmaier F, Mayatepek E, Tibussek D . Probable idiopathic intracranial hypertension in pre-pubertal children. Arch Dis Child. 2008;93:356-7.
• Weber C, Schaper J, Tibussek D , Adams O, Mackenzie CR, Dilloo D, Meisel R, Göbel U, Laws HJ. Diagnostic and therapeutic implications of neurological complications following paediatric haematopoietic stem cell transplantation. Bone Marrow Transplant. 2008;41:253-9.
• Tibussek D , Karenfort M, Mayatepek E, Assmann B. Clinical reasoning: shuddering attacks in infancy. Neurology. 2008 25;70:e38-41.
• Distelmaier F, Tibussek D , Schneider DT, Mayatepek E. Seasonal variation and atypical presentation of idiopathic intracranial hypertension in pre-pubertal children. Cephalalgia. 2007;27:1261-4.
• Tibussek D , Wohlrab G, Boltshauser E, Schmitt B (2006) Proven startle provoked epileptic seizures in childhood:semiological and electrophysiological variability. Epilepsia. 2006;47:1050-8 .
• Tibussek D , Mayatepek E, Distelmaier F, Rosenbaum T (2006) Status epilepticus due to attempted suicide with isoniazid. Eur J Pediatr. 165(2):136-7.
• Tibussek D , Distelmaier F, Schonberger S, Gobel U, Mayatepek E. (2006) Antiepileptic treatment in paediatric oncology--an interdisciplinary challenge. Klin Padiatr. 218(6):340-9.
• Iff T, Meier R, Olah E, Schneider JFL, Tibussek D , Berger C (2006) Tick-borne meningo-encephalitis in a 6-week-old infant. Eur J Ped 164(12):787-8.2
• Tibussek D , Meister H, Walger, M, Foerst, A, von Wedel, H (2002) Hearing Loss in Early Infancy Affects the Maturation of the Auditory Pathway. Developmental Medicine & Child Neurology 44: 123-129 .
Mitgliedschaften
• Arbeitsgemeinschaft Niedergelassener Neuropädiater
• Gesellschaft für Neuropädiatrie
• Deutsche Gesellschaft für Epileptologie e.V.
• Deutsche Gesellschaft für Kinderheilkunde und Jugendmedizin
• Berufsverband der Kinder- und Jugendärzte e.V.
• Deutsche Gesellschaft für Sozialpädiatrie und Jugendmedizin
• Deutsche Gesellschaft für Klinische Neurophysiologie
• International Child Neurology Association
Ihr
Dr. Daniel Tibussek